新疆维吾尔自治区中医医院肾病科 新疆乌鲁木齐 830000
【摘要】目的 分析尿毒症患者应用抗生素引起脑病的临床特点及治疗方法,探讨抗生素在尿毒症患者中的合理应用。 方法 回顾性分析10例尿毒症患者使用抗生素类药物过程中出现神经精神症状、发病后治疗方案及效果。 结果 10例患者在应用抗生素4-20天期间出现神经精神症状,症状表现多样,所有患者均无神经系统定位体征,头颅CT检查无急性病变,经停用药物及血液透析3使用抗生素,特别是使用β-内酰胺类药物可引起神经精神症状,脑病的严重程度与用药的剂量及疗程密切相关。停用抗生素及血液净化治疗后症状可显著缓解。
【关键词】:尿毒症 脑病 头孢菌素
临床上尿毒症患者应用抗生素较常见,但尿毒症患者对抗生素的吸收、分布、代谢与正常人不同,易导致药物及其代谢产物蓄积,进而影响神经系统,导致神经精神症状,严重者可死亡[1]。因此正确认识及处理抗生素脑病非常重要。现对本院2005年至2011年10例因使用抗生素后出现抗生素脑病的尿毒症患者进行回顾性分析。
1.临床资料
1.1 一般资料 回顾性分析本院2005至2011年应用抗生素治疗后出现脑病的尿毒症患者10例。其中男性4例,女性6例,平均年龄(67.6±9.47)岁,9例为维持血透患者,1例为慢性肾脏病5期尚未开始透析患者。其中糖尿病肾病4例,多囊肾3例,慢性肾小球肾炎2例,梗阻性肾病1例。所有患者均排除精神分裂症及急性脑血管意外,电解质紊乱、透析不充分所致神经精神异常。
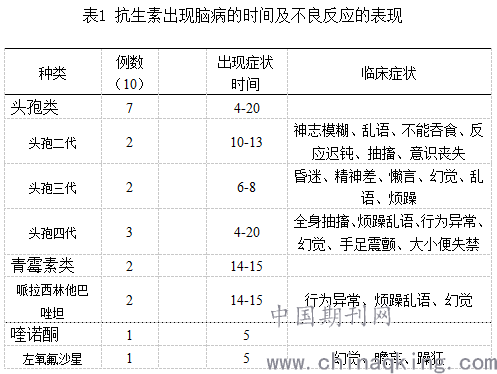
1.2 抗生素使用情况 使用抗生素原因:肺炎4例,败血症5例,腹膜炎1例。使用药物的种类及剂量:头孢菌素类7例:头孢二代2例(头孢呋辛3.0/d、头孢孟多酯3.0/d各1例),头孢三代4例(2例头孢吡肟2.0/d,头孢曲松钠4.0/d、头孢他定3.0/d各1例),头孢四代1例(拉氧头孢1.5/d),青霉素类2例:均使用哌拉西林他唑巴坦9.0/d,喹诺酮类药1例:左氧氟沙星0.3/d;用药后出现神经精神症状时间为4-20天。
1.3临床表现及辅助检查
表现多样,有烦躁乱语、行为异常、幻觉、神志淡漠、懒语、认知障碍、不能吞食、癫痫发作、大小便失禁、不能对答、四肢不自主震颤,其中有2例患者应用头孢菌素类出现昏迷现象。所有患者均无神经定位征,7例患者行头颅CT均提示多发性腔隙性脑梗塞,其中合并脑萎缩者2例,合并脑白质变性者2例。
2.结果及治疗转归
所有患者在出现神经精神症状后请神经内科会诊,排除神经系统定位体征,均停药或改其他抗生素,其中9例患者加强血透治疗,1例未开始透析者给予CRRT治疗,对于3例烦躁症状明显者给予再普乐5mg/d治疗,所有患者均在停药后24-48小时症状缓解,9例在停药后3天内症状消失,1例昏迷患者8天后症状消失。头孢二代、三代、四代,青霉素类,喹诺酮类均会引起抗生素脑病,且每日用药剂量大者出现神经精神症状较早,累计用药量大者神经精神症状较重,所有患者症状缓解后均未复发。
3.讨论
由于尿毒症患者免疫力低下,容易合并感染,应用抗生素较广泛,尿毒症患者药代动力学发生改变,若未对药物剂量调整可导致药物体内蓄积,导致神经系统受损[2]。抗生素脑病可根据慢性肾功能衰竭患者,既往无神经精神病史,规律透析期间应用抗生素后出现神经精神症状,经神经系统查体、实验室、脑电图、头颅CT、MRI 等检查,排除全身性疾病及其他代谢性疾病的神经系统损害, 即可诊断[3],发病机制有:1)血脑屏障通透性改变,脑脊液内药物浓度上升,且尿毒症患者胍类衍生物在脑脊液和脑组织的沉积,导致了肾衰竭患者脑病发作阈值的降低[4] 2)药物排泄率降低。3)肾衰患者肝酶活性降低,影响肝的解毒功能。4)低蛋白血症使游离血药浓度升高,代谢性酸中毒的存在使酸性药物如(头孢类)的血清游离浓度升高。5)因个体差异,患者中枢神经系统对药物的敏感性过高。以上因素导致抗生素在脑脊液中浓度过高,抑制了递质GABA的合成和运输、抑制中枢神经细胞Na + 2K+ 2ATP 酶使静息电位降低,导致脑缺氧、脑水肿而出现精神异常、惊厥、昏迷等中枢毒性反应。有学者认为因β-内酰胺化学结构的一部分与GABA的拮抗剂相似,故而其血药浓度升高后可引起药物性脑病[5]。而喹诺酮类药物对中枢神经系统的作用机制还不完全清楚。喹诺酮类抗菌药物分子结构中含有氟原子,具有一定的脂溶,能透过血脑脊液屏障进入脑组织,使中枢神经系统兴奋性高。
尿毒症患者对药物代谢的影响在临床上是不容忽视的。本组10例均为尿毒症患者,既往无神经精神病史,应用抗生素4-20天后出现神经精神症状,每日用药剂量大且用药时间长者,精神神经症状表现严重,停药后症状消失的时间与患者用药量正相关,而头孢类抗生素发生脑病的几率高,所以掌握如何在慢性肾脏病患者身上合理应用抗生素是非常重要的,对于这类患者需制定个性化治疗方案,即能使药物达到有效治疗目的,又能避免药物的毒性反应。抗生素脑病发生存在个体差异,年龄偏大,合并脑梗塞、脑萎缩的患者发生率高,与透析时间无明显相关性。这可能与患者本身代谢性脑病存在即多有不同程度的脑动脉硬化,脑萎缩或血脑屏障通透性增加,从而使神经系统对药物的毒副作用敏感性增加有关。常见的根据肌酐清除率调整药物剂量的方法有①延长给药时间,②减少药物维持量。目前尚无统一公式,常用的公式如下:给药量(患者)=正常给药量×肌酐清除率(者)/肌酐清除率(正常),给药间隔(患者)=正常给药间隔×肌酐清除率(正常)/肌酐清除率( 患者)
尿毒症患者应用抗生素后出现脑病者首先须明确诊断,排除急性脑血管意外,电解质紊乱,尿毒症脑病,低血糖,透析失衡等情况后即可诊断,一旦出现神经精神症状,应立即停药,或改其他抗生素,血透可加速药物的清除,有学者建议血透联合血液灌流清除残存药物[6],对于兴奋、烦躁、抽搐较明显者可给予镇静药,或精神类药。尿毒症患者应用抗生素的过程中发生精神障碍时需高度警惕是否合并抗生素脑病,注意调整好药物剂量及疗程,积极预防最重要。
参考文献
[1] 薛兰芬,张国欣. 尿毒症患者抗生素脑病35例临床分析[J]. 疑难病杂志,2008(03):169-170.
[2] 贺瑞萍,郭永英. 抗生素类药物对神经系统的毒性反应[J]. 中国药事,2004(12).
[3] Moe S M, Sprague S M. Uremic encephalopathy[J]. Clin Nephrol,1994,42(4):251-256.
[4] Vannaprasaht S, Tawalee A, Mayurasakorn N, et al. Ceftazidime overdose-related nonconvulsive status epilepticus after intraperitoneal instillation[J]. Clinical Toxicology,2006,44(4):383-386.
[5] Wallace K L. Antibiotic-induced convulsions[J]. Critical care clinics,1997,13(4):741-762.
[6] 陈碧琴. 血液灌流联合血液透析治疗尿毒症患者抗生素脑病40例临床观察[J]. 青海医药杂志,2010(10):24-2
论文作者:涂玲雪
论文发表刊物:《临床医学教育》2017年9月
论文发表时间:2017/10/27
标签:抗生素论文; 患者论文; 头孢论文; 尿毒症论文; 症状论文; 脑病论文; 药物论文; 《临床医学教育》2017年9月论文;
